Avances en inmunoterapia para leucemia linfocítica aguda: integración de terapias con células car-T y otras estrategias inmunológicas
Advances in Immunotherapy for Acute Lymphoblastic Leukemia: Integration of CAR-T Cell Therapies and Other Immunological Strategies
Vladimir Moreta 1, Daniela Rosero 2*
1Universidad Técnica de Ambato, Facultad de Ciencias de la Salud, Carrera de Laboratorio Clínico. Ambato, Ecuador; vmoreta3692@uta.edu.ec;
2 Universidad Técnica de Ambato, Facultad de Ciencias de la Salud, Carrera de Laboratorio Clínico. Ambato, Ecuador;
* Correspondence: da.roserof@uta.edu.ec
RESUMEN
La leucemia linfocítica aguda (LLA) es un tipo de
cáncer de la sangre que afecta a la médula ósea y la sangre. Aunque la
quimioterapia es el tratamiento principal, la inmunoterapia ha surgido como una
alternativa prometedora, especialmente para pacientes con enfermedad
refractaria o recurrente. La inmunoterapia utiliza el propio sistema
inmunológico del cuerpo para combatir el cáncer. Existen diferentes tipos de
inmunoterapia para la LLA, como los anticuerpos monoclonales (Rituximab), los
inhibidores de puntos de control inmunitario (anti-PD-1, anti-PD-L1,
anti-CTLA-4) y la terapia de células CAR-T (Tisagenlecleucel). Estas terapias
han demostrado ser eficaces en el tratamiento de la LLA, con tasas de remisión
superiores al 80% en algunos casos. Sin embargo, aún existen desafíos como la
resistencia al tratamiento, los efectos secundarios y el alto costo.
Las investigaciones futuras se centran en desarrollar
estrategias para superar la resistencia tumoral, mejorar la eficacia y
seguridad de las inmunoterapias, y hacerlas más accesibles a los pacientes. La
combinación de diferentes inmunoterapias y la integración con la quimioterapia
tradicional son áreas de investigación activa. A pesar de los desafíos, la
inmunoterapia ofrece esperanza para mejorar los resultados en pacientes con
LLA.
Palabras claves: Leucemia linfocítica aguda, inmunoterapia,
anticuerpos monoclonales, inhibidores de puntos de control inmunitario, células
CAR-T, resistencia tumoral, anticuerpos biespecíficos, conjugados
anticuerpo-fármaco, enfermedad residual mínima, clasificación de la LLA.
ABSTRACT
Acute lymphoblastic leukemia (ALL) is a type of blood
cancer that affects the bone marrow and blood. Although chemotherapy is the
main treatment, immunotherapy has emerged as a promising alternative,
especially for patients with refractory or recurrent disease. Immunotherapy
uses the body's own immune system to fight cancer. There are different types of
immunotherapies for ALL, such as monoclonal antibodies (Rituximab), immune
checkpoint inhibitors (anti-PD-1, anti-PD-L1, anti-CTLA-4), and CAR-T cell
therapy (Tisagenlecleucel). These therapies have been shown to be effective in
treating ALL, with remission rates greater than 80% in some cases. However,
challenges remain, such as resistance to treatment, side effects, and high
cost.
Future research focuses on developing strategies to
overcome tumor resistance, improve the efficacy and safety of immunotherapies,
and make them more accessible to patients. Combining different immunotherapies
and integrating them with traditional chemotherapy are active areas of
research. Despite the challenges, immunotherapy offers hope for improving
outcomes in patients with ALL.
Keywords. Acute lymphoblastic leukemia, immunotherapy, monoclonal
antibodies, immune checkpoint inhibitors, CAR-T cells, tumor resistance,
bispecific antibodies, antibody-drug conjugates, minimal residual disease, ALL
classification.
INTRODUCCIÓN
La leucemia linfocítica o linfoblástica aguda (LLA,
acute lymphoblastic leukemia) es una neoplasia hematológica altamente agresiva;
según datos del National Cancer Institute (NCI) en los primeros siete meses
de 2024, se reportaron 6550 casos nuevos y alrededor de 1330 decesos solo en
los Estados Unidos 1,2 .
La LLA compromete la línea celular linfoide en la médula
ósea, generando una sobreproducción de sus formas inmaduras, capaces de invadir
sangre periférica, órganos como el bazo, los testículos, hígado y el propio
sistema nervioso central (SNC) 2 . Esta enfermedad predomina en niños y con menor
frecuencia afecta a adultos; sin embargo, según la American Cancer Society, 4
de cada 5 adultos con leucemia linfocítica aguda, muere 1–3 .
Dentro de la ALL se diferencian principalmente 2
clasificaciones; la primera basada en el fenotipo inmunológico relacionado con
la expresión de distintos Clúster de diferenciación (CD) y la segunda
construida a partir del perfil citogenético, como la presencia del
cromosoma filadelfia (BCR-ABL1) o mutaciones en genes como TP53 e IKZF1;
no obstante, en base a la afección de la línea celular se distingue
principalmente a la ALL de linfocitos B (ALL-B) y a la ALL de linfocitos T
(ALL-T) 4–7 .
El tratamiento de los trastornos oncohematológicos como
la LLA ha sido uno de lo más estudiados debido a la alta agresividad de la
enfermedad; lo que lleva a los investigadores a diseñar nuevos régimenes
quimioterapéuticos de primera línea, a modificarlos debido a la evasión tumoral
y toxicidad, así como evaluar nuevas combinaciones 4,5 . A pesar de esto, el pronóstico de estos
pacientes sigue siendo desfavorable sobre todo en aquellos con enfermedad
refractaria o recurrente (r/r). Estos resultados subrayan la necesidad de opciones
terapéuticas más eficaces, donde la inmunoterapia ha demostrado un impacto
significativo en la supervivencia a largo plazo, incluso en poblaciones de alto
riesgo 3,4 .
El presente artículo tiene como propósito analizar los
avances más recientes en inmunoterapia para la LLA, enfocándose en la
integración de la terapia con células CAR-T, el entendimiento de los mecanismos
de resistencia tumoral y la evaluación de ensayos clínicos, ofreciendo una
visión profunda sobre las nuevas estrategias terapéuticas para esta enfermedad.
DESARROLLO
La exacerbada proliferación de linfoblastos en
médula ósea, en un corto período de tiempo hacen de la LLA una de las
neoplasias oncohematológicas más agresivas; frecuentemente está asociada a la
comunidad pediátrica; sin embargo, aproximadamente el 40% del total de casos
corresponde a adultos donde es más letal 1,2,8 .
Los criterios para la clasificación de esta enfermedad están ligados al perfil
inmunofenotípico, citogenético y molecular como se describe en la tabla 1 y 2 2,3,9 .
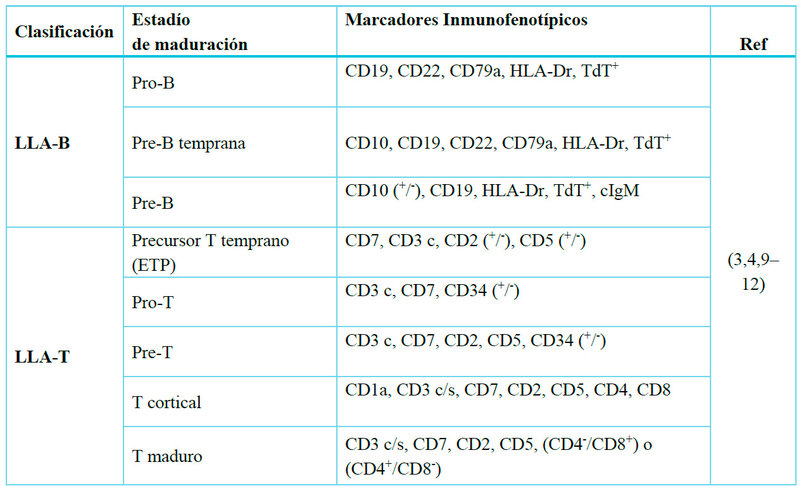
Tabla 1. Clasificación de la LLA en base al
perfil inmunofenotípico. LLA-B: leucémia linfocítica aguda de células B, LLA-T:
leucemia linfocítica de células T, CD: custer de diferenciación, cIgM:
inmunoglobulina M citoplasmática, HLA: antígeno leucocitario humano, TdT:
enzima terminal nucleotidil transferasa.

Tabla 2. Clasificación de la LLA en base al
perfil citogenético-molecular
Tratamiento de primera línea para LLA
El tratamiento de la LLA está dividido en tres
etapas (inducción, consolidación y mantenimiento); en la primera etapa se busca
eliminar la mayor cantidad de células leucémicas posibles con el objetivo de
alcanzar una remisión completa (RC); seguidamente la fase de consolidación se
enfoca en la eliminación del residuo de células neoplásicas, conocida también
como enfermedad mínima residual (ERM), principal factor pronóstico de recaídas.
Finalmente, la etapa de mantenimiento busca conservar el estado de remisión de
forma prolongada, con el objetivo de lograr una mayor supervivencia global (SG)
a largo plazo 1,4 .
Actualmente varios regímenes de tratamiento para la
LLA son aplicados en el mundo y su uso varía en base a diversas condiciones del
paciente como el subtipo específico de LLA, edad y respuesta a la quimioterapia
estándar (QE) de inducción 5,14 . Dentro de los protocolos de QE más
frecuentes están: régimen VPAD (vincristina - prednisona – asparaginasa -
daunorrubicina), BMF (vincristina – prednisona – daunorrubicina –
ciclofosfamida – asparaginasa – metotrexato – 6-mercaptopurina –
citarabina PEG-ASP (polietilenglicol -
asparaginasa), Hyper CVAD de 2 ciclos (A: ciclofosfamida - vincristina, doxorrubicina
adriamicina - dexametasona) (B:
metotrexato - citarabina), FLAG-IDA (fludarabina – citarabina - idarubicina),
POMP (6-mercaptopurina – vincristina – metotrexato - prednisona), entre otros.
A este grupo de regímenes terapéuticos se les unen las terapias dirigidas como
los TKIs (inhibidores de tirosina quinasa) como imatinib, desatinib y ponatinib
4,5,11,16–21 .
Estos tratamientos de primera línea logran
remisiones completas (RC) considerables, sobre todo en pacientes con LLA de
bajo riesgo (véase tabla 3); sin embargo, el panorama de aquellos individuos de
alto riesgo es precario ya que muchos son refractarios al tratamiento de
inducción o a su vez recaen tras la primera remisión, mostrando tasas de
supervivencia global (SG) a largo plazo (3 años) inferiores al 10% 4,5,11,16–20 .
En este contexto, la resistencia tumoral frente a
la QE influye en la seguridad y efectividad de estos tratamientos. Dentro de
los mecanismos de quimiorresistencia, se distinguen:
-
Cambios en la regulación del ciclo celular
-
Sobreexpresión de transportadores transmembranales
-
Sistemas metabólicos adaptativos capaces de evadir
la muerte celular
-
Teoría de las células madre Leucémicas (LSCs,
Leukemia Stem Cells) 22,23 .
Las LSCs presentan capacidad de auto-renovación,
diferenciación y mayor resistencia al estrés ambiental. También son capaces de
permanecer en un estado de quiescencia o reposo; lo cual les confiere
protección frente a tratamientos dirigidos solo a células leucémicas en
división celular activa 22 .
De esta manera la inmunoterapia surge como una
opción terapéutica en pos de eliminar las barreras a los tratamientos
convencionales y lograr mejorar los resultados clínicos en pacientes con LLA.
Además, los fármacos empleados en los distintos
régimenes quimioterapéuticos son capaces de generar ciertos eventos adversos
(EA) en los pacientes (véase tabla 3), mismos que pueden generar consecuencias
a corto y largo plazo debido a su acción no selectiva sobre células de rápida
división.
Enfermedad Residual Mínima (ERM)
El tratamiento de pacientes con LLA va de la mano
de un seguimiento minucioso de sus resultados, mediante la evaluación de
ciertas variables como la monitorización cuantitativa de la ERM; con el
objetivo de obtener datos empíricos que permitan estratificar el riesgo de
recaída 24,25 .
El conocer la carga residual de células leucémicas postratamiento
de inducción no solo sirve como indicador pronóstico; sino que también es un
determinante prematuro de la eficacia terapéutica. Por ello cuantificar su
valor permite a los médicos reajustar las estrategias en base a la respuesta
del organismo de cada paciente, lo que en teoría ayuda a tener una mayor
eficacia en el manejo clínico 25 .
La estratificación del riesgo mediante los valores
cuantitativos de la ERM en pacientes con LLA, por citometría de flujo se
establecen de la siguiente manera:
-
Riesgo bajo: (blastos ≥10-4 y ≥10-5) ERM negativa
-
Riesgo normal: (blastos ≥ 10-3)
-
Riesgo alto: (blastos ≥ 10-1 o ≥10-2) 24 .
Desde esta perspectiva, la incorporación de nuevas
tecnologías como la secuenciación de nueva generación (NGS) han permitido
cuantificar la ERM con una sensibilidad analítica hasta de 0,0001%. Su
negatividad está relacionada con menor riesgo de recaída; mientras que su
positividad implica mayor riesgo de mortalidad 26,27 .
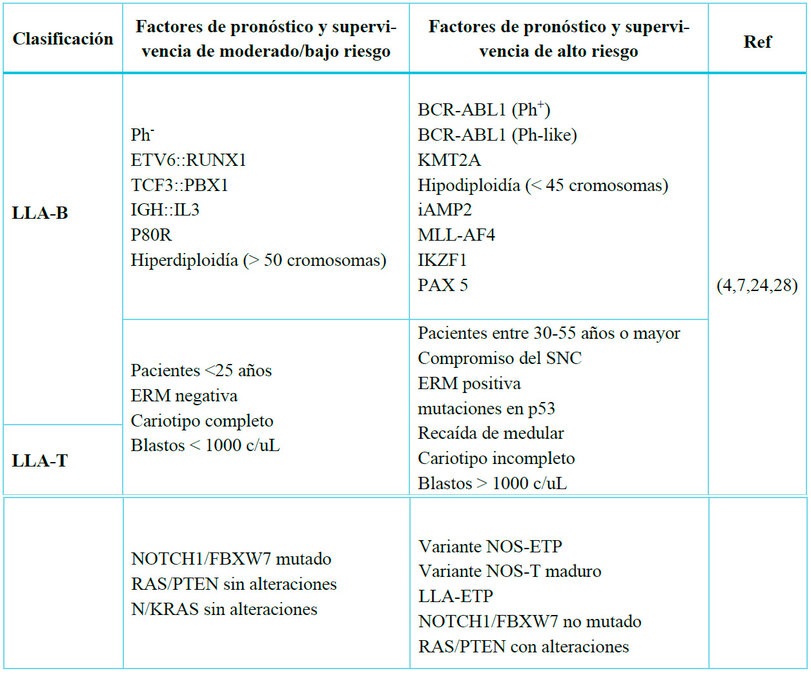
Tabla 3. Principales factores de pronóstico y
supervivencia de la LLA. NOS: not specific, Ph: cromosoma filadelfia, ERM:
enfermedad residual mínima, NOS: no específico, ETP: precursor de células T temprano.
Inmunoterapia
La inmunoterapia
establece un enfoque terapéutico a partir de la modulación del sistema
inmunológico (SI) del paciente, con el objetivo de proporcionar una mayor
respuesta inmune, mejorando la actividad antitumoral del SI 29 . Las células
T son el punto central en el desarrollo de varias inmunoterapias por su papel
destructivo, elemento esencial de la inmunidad adaptativa 30 . Algunas
de las inmunoterapias dirigidas al tratamiento de la LLA incluyen: anticuerpos monoclonales
mAbs, anticuerpos monoclonales biespecíficos (BsAbs), inhibidores de puntos de
control inmunitario (ICI), conjugados anticuerpo-fármaco (ADC) y transferencia
de células adoptivas (ACT) 29,31 .
Anticuerpos monoclonales
(mAbs)
Los mAbs son un grupo de
proteínas que actúan como fármacos biotecnológicos, imitando la acción de los
anticuerpos naturales del cuerpo humano 32–34 . Estructuralmente
un Ab está conformado 2 cadenas livianas y 2 cadenas pesadas que se unen
formando una “Y”; cada cadena posee su región variable específica donde se
ubicará el sitio de unión para un determinado antígeno (Ag), gracias a la
variabilidad del grupo amino ubicado en sus extremos terminales (Fab; fracción
variable) 32,33,35 .
Por otra parte, la (Fc;
fracción constante) encargada de las funciones efectoras está conformada por la
cadena pesada y sus respectivas regiones constantes, que determinan el isotipo
específico de inmunoglobulina (Ig) (IgA, IgM, IgE, IgD e IgG); siendo la última
la base estructural más utilizada en el desarrollo de mAbs por su estabilidad y
eficacia en la mediación de respuestas inmunitarias, incluyendo procesos como
la opsonización y activación del complemento 32–36 .
Mediante hibridación
celular se logró desarrollar el primer mAb murino anti CD3; sin embargo, al ser
un mAb completamente murino se produjeron varios efectos adversos (EA). Esto
llevó al desarrollo de familias de mAbs cada vez menos inmunogénicos como el Rituximab
(50% murinos/50% humanos) o el trastuzumab (10% murinos/90% humanos), empleando
varias técnicas; pero no fue hasta 2002 donde, por medio de la técnica phage
display (visualización de fagos) se creó el primer mAb 100% humano
adalimumab anti-factor de necrosis tumoral (TNF) 32,35,36 .
Actualmente las
plataformas más utilizadas para el desarrollo de mAbs son el Xenomouse y
Ultimab que emplean ratones transgénicos. Estas plataformas parten desde la
modificación genética de ratones, en donde se les introduce genes humanos
responsables del desarrollo de Ig; seguidamente estos ratones son cruzados
entre sí, dando origen a un linaje transgénico capaz de producir Ac totalmente
humanos. Los ejemplares murinos son inmunizados con el antígeno de interés, de
modo que sus células B empiecen a producir Ac; luego estas células son aisladas
para formar un hibridoma que dará lugar a mAbs específicos 32,36 .
Su mecanismo de acción
se basa en la unión mAb/célula neoplásica; esta unión no está mediada por el
complejo mayor de histocompatibilidad (MHC), sino por la región Fab del mAb que
a su vez actúa como opsonina favoreciendo el reconocimiento de las células
leucémicas por parte del SI (macrófagos, células NK y monocitos). Además,
participan en el bloqueo de señales de supervivencia, proliferación, inducción
de citotoxicidad y modificación del microambiente tumoral 35,37 .
Los mAbs juegan un papel
fundamental no solo en el diagnóstico de enfermedades, sino también en el
tratamiento de trastornos inmunológicos, infecciosos y actualmente han abierto
muchas opciones en el abordaje de enfermedades oncohematológicas, estableciendo
una base sólida para el desarrollo y la optimización de nuevas estrategias
inmunoterapéuticas 35,37,38 .
Rituximab es un ejemplar
de mAb desnudo dirigido a CD20, inicialmente fue aprobado por la FDA en
pacientes con linfoma de Hodking, sin embargo, desde su homologación ha sido
empleado en el tratamiento de múltiples neoplasias 35,37,38 . En
el escenario de la LLA, este mAb es usado en pacientes
CD20+ junto con protocolos de tratamiento antineoplásico de primera
línea como el hyper-CVAD o formando parte de régimenes terapéuticos como R-CHOP
(Rituximab – ciclofosfamida – doxorrubicina – vincristina - prednisona), donde
se han observado mejorías en la SG incluso en pacientes con Ph positivo 5,39,40 .
El estudio multicéntrico
UKALL14 de fase 3 evaluó a 586 pacientes entre 25 y
65 años recién diagnosticados con LLA-B. El objetivo de este ensayo fue evaluar
la eficacia de la QE de primera línea administrada junto con 4 dosis de Rituximab
y sin este en el tratamiento de inducción; el principal indicador de eficacia a
analizar fue la supervivencia sin complicaciones (SSC). Los criterios de
inclusión y exclusión permitieron el reclutamiento únicamente de pacientes que
no hayan recibido un tratamiento previo, con anomalías citogenéticas incluidas
t(9;22) BCR::ALB1 y t(4;11) MLL-AF4 consideradas de alto
riesgo 41 .
Del total de pacientes,
292 (244 citogenética de alto riesgo) fueron tratados con QE y 294 (235
citogenética de alto riesgo) fueron tratados con QE más Rituximab; los
resultados obtenidos tras un seguimiento aproximado de 5 años y medio mostraron
que la SSC a lo largo de 3 años fue de 43,7% para los pacientes tratados con QE
y del 51,4% para quienes recibieron QE más Rituximab; además la tasa de
mortalidad a 3 años fue ligeramente inferior en los pacientes que recibieron
terapia combinada 20,6% frente al 23,7% de los que recibieron solo QE 41 .
La adición de Rituximab
a la QE en los días 3, 10, 17 y 24 no mostró diferencias significativas en la
tasa de SSC; los principales eventos adversos fueron citopenias e infecciones y
no diferían entre grupos. Estos resultados muestran una ligera efectividad de Rituximab
en la terapia de inducción. Se sugiere que los resultados antes mencionados
podrían verse mejorados al incorporar Rituximab a lo largo de todo el
tratamiento (fase de inducción, consolidación y mantenimiento) y no solo en la
primera fase (inducción).
Esta hipótesis fue
abordada en el ensayo clínico de fase 3 GRAALL-2005-R. Este estudio reclutó a
pacientes con LLA-B con expresión de CD20 >20%, en una edad de 18-59 años
con Ph negativa; Rituximab no solo fue añadido en la fase de inducción, sino
que se la administró de manera continua a lo largo de todo el tratamiento, con
un total de 16 a 18 transfusiones. Las tasas de RC de los pacientes tratados
con QE más Rituximab fue de un 92% con una ligera superioridad del 2% por
encima de las personas que únicamente recibieron QE; además, la SSC a 2 años
fue del 65% y 52% respectivamente 40 .
A pesar de no existir
una diferencia marcada entre estos estudios, la adición de Rituximab a lo largo
de todo el tratamiento muestra mejores resultados no solo en las tasas de SSC,
sino también en una reducción del riesgo de recaída y una mayor tasa de ERM
negativa en los pacientes 40 . Por
otra parte, el tratamiento con Rituximab está ligado a EA como la
hipogammaglobulinemia, leuco encefalopatía o reactivaciones de virus como el de
la hepatitis B (véase tabla 4) que merman la eficacia y eficiencia de este mAb 39,42 .
Inhibidores de Puntos de
Control Inmunitario (ICI)
El SI en busca de contrarrestar
la proliferación tumoral dentro de los procesos neoplásicos activa una serie de
mecanismos (citotoxicidad celular) que ayudan a la eliminación de células
aberrantes; en este escenario, los linfocitos T CD8+ (LT CD8+)
desempeñan un papel fundamental. La activación de los LT CD8+ está
mediada por la presentación del Ag tumoral a través del MHC de tipo I de las
células presentadoras de antígeno (APC) al receptor de células T (TCR); este
proceso recibe una segunda estimulación mediante la interacción entre el CD28
de la célula T y su coestimulador B7, permitiendo una activación completa del
linfocito T CD8+. El linfocito T CD8+ al activarse se
diferencia en CTL efector encargado de reconocer y eliminar células neoplásicas
43 .
Tanto el receptor de
muerte celular programada 1 (PD-1) y el antígeno 4 de linfocito T citotóxico
(CTLA-4) son moléculas reguladoras, con capacidad de reducir la respuesta
efectora del CTL; inhibiendo la unión de ligandos activadores, por ejemplo:
CTLA-4 compite con CD28 por unirse al ligando B7, lo que genera una activación
incompleta de LT CD8+ 43,44 .
Dentro de los procesos
neoplásicos, PD-1 ubicado en la membrana del linfocito T está relacionado
directamente con la inhibición del proceso efector de CTL ya que esta molécula
busca unirse a su ligando PDL-1 que en muchas ocasiones se encuentra sobreexpresado
en células neoplásicas, lo que genera un agotamiento celular y por consiguiente
un escape tumoral frente a la respuesta inmune. Algunas investigaciones han
demostrado que varias inmunoterapias, incluida la terapia con células CAR-T se
han visto afectadas por la expresión de estas moléculas 43,44 .
En este ámbito, surgen
los ICI como los anti-PD-1 (nivolumumab, pembrolizumab), anti-PDL-1
(durvalumab, avelumab y atezolizumab) y anti-CTLA-4 (Ipilimumab) que buscan
bloquear estos puntos de control inmunitario, de modo que no limiten la función
efectora del CTL 43,44 .
Aunque que los ICI empleados en monoterapia no generan pronósticos alentadores,
sí que han mostrado buenos resultados en combinación con otros enfoques
inmunoterapéuticos 44 .
Variantes de mAbs
mAbs Biespecíficos
(BsAbs)
Esta variante de los
mAbs, aunque comparten el mismo principio terapéutico presenta ciertas
modificaciones como su doble reconocimiento de epítopos antigénicos 33,45 . En
este panorama antineoplásico, estas proteínas han sido una innovadora terapia
con un enfoque más completo que sus antecesores monoespecíficos 45 .
Los BsAbs pueden ser de
dos tipos; similares a IgG y distintos a IgG. La diferencia entre estos es que
la segunda no posee una Fc, por lo cual penetra tejidos con facilidad; sin
embargo, presentan una vida media reducida en comparación con el primer tipo,
puesto que son eliminados fácilmente en orina por su reducido tamaño 33 .
Para el desarrollo de
BsAbs existen distintas plataformas, cada uno con un enfoque distinto
(modificaciones en la composición estructural, mutaciones específicas), pero
con un solo objetivo, lograr una bivalencia que permita a estas proteínas tener
acción sobre múltiples blancos a la vez 33,45 .
Una de estas es la
plataforma de Activación de células T biespecíficos (BiTE; Bispecific T-cell
Engage); medio por el cual se creó Blinatumomab (Blincyto de Amgen)
aprobado por la FDA para el tratamiento de personas con LLA-B r/r en 2014.
Posee alta especificidad para el Ag leucémico CD19 y para CD3 de LT CD8+;
esta doble unión facilita una activación, proliferación y direccionamiento de
las células T frente a las dianas leucémicas, desencadenando un proceso
citotóxico mediado por citocinas, granzimas y perforina 30,46 .

Figura 1. Mecanismo de acción de Blinatumomab. Este anticuerpo
biespecífico forma un complejo trimolecular al unirse al receptor CD3 en las
células T y al antígeno CD19 expresado en las células leucémicas B. Esta
interacción activa las células T, promoviendo la liberación de perforinas y
granzimas, las cuales inducen apoptosis mediada por citotoxicidad en las
células leucémicas.
Estudios como NCT01209286
(MT103-206) y NCT01466179
(MT103-211), ambos multicéntricos de fase II intervinieron con Blinatumomab a
36 y 189 pacientes con LLA-B r/r respectivamente. En estos ensayos clínicos se
excluyeron a pacientes con Ph positivo, mujeres en etapa de gestación,
individuos que hayan recibido inmunoterapia (Rituximab o Blinatumomab) durante
los 4 semanas previas al inicio del tratamiento con Blinatumomab, enfermedad de
injerto contra el huésped (EICH), infecciones activas por VIH, hepatitis B o C 46 .
Los criterios de
inclusión en MT103-206 fueron personas con LLA-B que al menos hayan recaído a
la terapia de inducción y consolidación, blastos en médula ósea ≥
5%, estado funcional basado en el Eastern Cooperative Oncology Groupy (ECOG)
≤ 2 acompañados de una esperanza de vida superior o
igual a las 12 semanas; mientras que por su parte, el ensayo MT103-211
considerado de mayor riesgo que el anterior incluyó a pacientes con LLA-B r/r a
la terapia de inducción, a la primera terapia de rescate o al THCM 12 meses
luego del trasplante, el porcentaje de blastos en médula ósea aceptado fue del
10% o más y una ECOG ≤ 2 46 .
Ambos estudios se centraron
en evaluar la eficacia, seguridad y tolerabilidad de Blinatumomab en pacientes
con LLA-B r/r. Luego de dos ciclos de Blinatumomab en ambos ensayos se mostraron
tasas de RC del 69,4% en el MT103-206 y del 42,9% en el MT103-211; la media de
SLR fue de 7,6 y 5,9 meses respectivamente y la SG de 9,8 en el primer estudio
y 6,1 meses en el segundo. La diferencia de estos resultados es directamente
proporcional al porcentaje de pacientes de alto riesgo que fueron intervenidos
en cada estudio, siendo el MT103-211 el que mayor porcentaje de pacientes con
estas características presentaba, como evidencian sus resultados.
Por otro lado, de un
ensayo de fase III NCT02101853 se
derivaron dos sub-estudios (sG1 y sG2). El sG1 se centró en comparar la SLE y
SG en pacientes LLA-B de riesgo intermedio-alto tras intervenirlos con QE y Blinatumomab;
por su parte, el sG2 también buscaba comparar la SLE y SG, pero esta vez en pacientes
con LLA-B de bajo riesgo al tratarlos con QE y QE más Blinatumomab 47,48
Para este estudio se
incluyeron a 208 (sG1) y 255 (sG2) pacientes reclutados entre 2014 y 2019 con
LLA-B con recaída primaria; de manera general se incluyeron a individuos entre
1 y 30 años en primera recaída, recaída medular aislada o combinada y
extramedular de igual forma (médula ósea, SNC, testículos), pacientes recaídos
tras terapia de primera línea con recuperación completa de EA y efectos
tóxicos, personas que no han recibido THCM previo ni terapia con Blinatumomab,
ECOG entre 0-2, pacientes que presentan bilirrubina directa < 3,0 mg/dL,
creatinina < 1 – 1,5 – 1,7 mg/dL en pacientes menores a 10, 16 y mayores a
16 años respectivamente. Se excluyeron a pacientes con síndromes como el S. de
Shwachman o Bloom, infección por VIH, individuos sexualmente activos, presencia
de patologías previamente activas y personas con trastorno convulsivo 47,48 .
El sG1 mostró resultados
una tasa de SLE a dos años del 54% para los pacientes intervenidos con Blinatumomab
y del 39% del grupo control tratado con QE; la SG fue 71,3% y 58,4% a dos años
respectivamente; los EA más frecuentes en los pacientes que recibieron Blinatumomab
fueron la anemia, SLC, encefalopatía, leucopenia, neutropenia, trombocitopenia,
aumento de alanina amino transferasa (ALT) y aspartato amino transferasa (AST)
y los EA relacionados al tratamiento con QE fueron trombocitopenia,
neutropenia, reducción de ALT y AST, anemia y leucopenia entre los más
frecuentes 47 .
Por su parte el sG2
indicó que la SG y SLE a 4 años de personas tratadas con Blinatumomab más QE
fue de 90,4% y 61,2% respectivamente, mientras que la tasa de SG y SLE a 4 años
de aquellos tratados solo con QE fue de 79,6% y 49,5% en el orden indicado;
adicional, se en el grupo que recibió Blinatumomab se registraron EA como SLC,
neurotoxicidad, encefalopatías, convulsiones y en la mayoría de las personas se
pudo controlar, lo que se resume en una buena tolerabilidad de Blinatumomab 48 .
Este ensayo clínico
muestra una mayor eficacia de Blinatumomab tanto el abordaje terapéutico de la
LLA-B de bajo, intermedio y alto riesgo por encima de la QE, mostrando tasas de
SG y SLE superior en ambos sub-estudios. Además, se puede evidenciar que la
adición de Blinatumomab a la terapia de primera línea genera mejores resultados
en comparación con el Blinatumomab empleado como monoterapia en sG1; sin
embargo, cabe recalcar que esta mejoría en las tasas de SLE y SG pueden estar
asociados al bajo riesgo característico de la población del sG2.
Conjugados mAbs – Fármaco
(ADC)
Otra de las variantes
fundamentada en los mAbs son los conjugados anticuerpo-fármaco (ADC); surgen
tras un acoplamiento entre un mAb similar a IgG, un medicamento
quimioterapéutico y un enlazador químico 28,49 . Su
mecanismo de acción se basa en la internalización del ADC por endocitosis luego
del reconocimiento del Ag de superficie de la célula neoplásica; posterior se
forma una vesícula lisosomal que viajará al núcleo para liberar el fármaco
inhibidor de formación de microtúbulos o inhibidor de síntesis de ADN con el
objetivo de inducir la apoptosis 49,50 .
En la actualidad la FDA
ha aprobado seis ADCs para el tratamiento de enfermedades oncohematológicas;
sin embargo, solo el Inotuzumab ozogamicina (INO) ha sido aprobado para la
LLA-B r/r.
Investigadores ejecutaron
el estudio INO-VATE ALL NCT01564784, este
ensayo aleatorizado de fase 3 buscaba evaluar las tasas de RC/ remisión
completa con recuperación incompleta de células hematopoyéticas (RCi), SG,
duración de la remisión, y la supervivencia libre de progresión (SLP) tras la
administración de (INO), QE, comparar los resultados y evaluar la eficacia de
(INO) en estos pacientes.
Fueron intervenidos 326
personas (164 = INO y 162 = QE, grupo control); los criterios de inclusión
únicamente fueron, expresión de CD22 y poseer una óptima función renal y
hepática; mientras que se excluyeron a pacientes con compromiso del SNC y
enfermedad extramedular aislada.
Los índices de RC/RCi fueron
del 80.7% para los pacientes tratados con INO y del 29,4% para los que
recibieron QE; la SG fue de 7,7 meses y 6,7 meses respectivamente. La duración
de la remisión y la SLP en los paciente INO fue de 5,4 y 5 meses en el orden
mencionado; estos datos mostraron un mejor resultado sobre el brazo control que
recibió QE; además se evidenció que ciertos factores como la edad (< 55
años), duración de la primera remisión superior a 12 meses y haber recibido una
terapia de rescate previo, influyen significativamente en la SG. Del total de
pacientes que mostraron recaída, solo el 34% de estos correspondía al grupo con
INO, mismos que fueron sometidos a tratamientos de rescate posteriores; por
otra parte, del grupo con RC solo el 47% pudo recibir un THCM como tratamiento de
consolidación, logrando una SG mayor. La recaída se evidenció en apenas el 34%
de pacientes que recibió INO, mismos que fueron sometidos a tratamientos de
rescate posteriores 51,52 .
INO también ha sido
evaluado en pacientes con LLA de alto riesgo como muestra el estudio NCT01363297; el
objetivo de esta investigación fue evaluar la eficacia y establecer la dosis de
INO en pacientes con LLA-B r/r con Ph positivo; se incluyeron a
pacientes CD22 positivos con resistencia al segundo tratamiento de rescate y
como mínimo haber fallado a un TKI, mujeres en edad fértil con prueba de
embarazo negativa, personas con buen funcionamiento renal y hepático; se
excluyeron a pacientes con presencia de células leucémicas aisladas a nivel del
SNC, EICH, THCM o terapia anti CD22 previo. Un total de 16 individuos con Ph
positivo recibieron INO y mostraron tasas de RC/RCi superiores al 50%, ERM
negativa del 100%, supervivencia de 7,4 meses y SLP de 4,4 meses 53 .
En los dos estudios se
registraron EA asociados a la administración de INO, entre estos están
anomalías multiorgánicas en primer estudio y enfermedades gastrointestinales en
el segundo, en ambos se observó la presencia de VOD (enfermedad venooclusiva)
posterior al THCM, infecciones y la incidencia del aumento de enzimas hepáticas
fue mínima 53 .
Por otra parte, aunque
no existe un ADC aprobado para la LLA-T, investigaciones recientes por
citometría de flujo han demostrado que un tercio del total de pacientes con
este subtipo expresa CD30 tras la primera QE; motivo por lo cual se está
evaluando la eficacia de Brentuximab anti CD30 (Adcetris) más vedotina usado
inicialmente en el tratamiento de linfoma de Hodking, en estos pacientes 18,54 .
Inmunoterapia y
estrategias combinadas
BsAbs/ICI
Recientes estudios han
ampliado la visión del abordaje de varias neoplasias hematológicas y tumores
sólidos, permitiendo obtener resultados más favorables como es el caso de Blinatumomab
combinado con bloqueadores de ICI. El estudio DLA1 combinó Blinatumomab con
anti-PD-1 (nivolumab), siendo su objetivo evaluar la tolerabilidad y seguridad
de esta estrategia terapéutica; tras la intervención 4 pacientes de los 8,
tuvieron que ser retirados del estudio por EA. Se logró una RC del 80% de
pacientes, mismos que presentaron niveles de toxicidad manejables y una
negatividad de ERM. Actualmente estas personas siguen bajo análisis con el
objetivo de realizar intervenciones futuras con anti- CTLA-4 (ipilimumab) y
evaluar resultados 55 .
Mini-Hyper-CVAD/Blinatumomab/INO
A pesar de que las
terapias tanto con BsAbs y ADC han sido aprobadas inicialmente como monoterapia
para el tratamiento de la LLA-B r/r, sus resultados alentadores han permitido
evaluarlas en primera línea, en combinación con regímenes quimioterapéuticos. Datos
recopilados por Jabbour y col. mencionan que un estudio en el que se utilizó
una combinación terapéutica (régimen mini-hyper CVAD/ Blinatumomab/ Inotuzumab
ozogamicina) en el tratamiento de primera línea de pacientes mayores de 55 años
con LLA-B recién diagnosticada; la tasa de RC fue aproximadamente del 90%,
acompañada de una ERM negativa del 94% y una SG a 5 años del 47%. Adicional, los
autores detallan un segundo estudio en el que se aplicó la misma combinación
terapéutica; pero esta vez, como estrategia de manejo tardío en individuos
refractarios o resistentes a tratamientos previos. En este caso las tasas de
RC, negatividad de ERM y SG fueron relativamente menores, mostrando un 67%, 85%
y 55% a 3 años respectivamente. Esto demuestra la alta eficiencia de la
inmunoterapia combinada, aplicada en etapas más tempranas de la enfermedad, en
donde existe una menor progresión de la enfermedad; la sinergia lograda con
estas terapias permite reducir los efectos tóxicos inducidos por la QE de
primera línea y la resistencia al tratamiento, inducida por la pérdida de
antígenos post terapia de inducción, evidenciada en algunos estudios 5 .
Dara/Ven/CAGE
Si bien es cierto que
existe una considerable gamma de terapias dirigidas a marcadores propios de la
LLA-B, (CD19, CD20, CD22) cuya expresión es prevalente en un alto porcentaje de
pacientes, existen pocos mAbs con un enfoque en el tratamiento de la LLA-T
debido a la escasa caracterización de marcadores de superficie que se
encuentren únicamente en células de la LLA-T y no en células sanas 50 .
Recientes estudios han empleado mAbs en el tratamiento de este subtipo de LLA
como el Daratumumab (Dara).
Este mAb dirigido a CD38
es usado en el tratamiento de mieloma múltiple y fue evaluado en un ensayo
abierto de fase I, en el cual se combinó Dara más venetoclax junto con el
régimen CAGE. Se trabajó con 21 pacientes, de los cuales 10 presentaban LLA-T
r/r. Se incluyó a pacientes que recayeron frente a tratamientos de primera,
segunda línea, THCM y terapia de rescate con quimioterapia de dosificación alta
y se excluyó a individuos que mostraban reacciones de hipersensibilidad frente
a venetoclax o Dara, presentaban enfermedades hepáticas, sistémicas, renales y
cardíacas. Las tasas de RC fueron de 38% tras un ciclo y de 47,6% luego de dos
ciclos; además, la intervención mostró resultados favorables sobre todo en
paciente con LLA ETP, donde se observaron porcentajes de RC y remisión objetiva
(ORR) hasta de un 71,4% 54 .
Aunque los resultados de
este estudio aparentan ser prometedores, los datos se deben manejar
cuidadosamente ya que la población de estudio es reducida; además este ensayo
aún se encuentra en fase 1, lo que muestra la necesidad de llevar a cabo
estudios más amplios, lo que ayudaría a confirmar la eficacia y seguridad de
estos nuevos enfoques terapéuticos.
Blinatumomab/TKI
(Ponatinib)
Otro ensayo terapéutico
llevado a cabo por Elías Jabbour y col., reveló la eficacia de Blinatumomab en
combinación con un TKI de 3ra generación (Ponatinib). Este ensayo englobó a
pacientes mayores de 18 años recién diagnosticados con LLA-B Ph positivo de
novo o r/r, con ECOG < 2, bilirrubina, AST, ALT, amilasa y lipasa por debajo
de 3 veces el límite superior normal. No se tomó en cuanta a pacientes con
hipertrigliceridemia, antecedentes de pancreatitis, enfermedades
cardiovasculares, hipertensión, compromiso del SNC, neoplasia hematológica
secundaria, mujeres embarazadas, infecciones por VIH, hepatitis B y C. La tasa
de remisión molecular completa (RMC) fue superior al 80% en estos pacientes.
Los principales EA registrados fueron infecciones, elevación de enzimas (AST,
ALT, amilasa, lipasa) e hipertensión 46,56 . Los
datos presentados en este ensayo muestran una eficacia de esta combinación
terapéutica; además el grupo de pacientes con LLA-B con Ph positivo de novo se
ve bastante favorecido al evadir las toxicidades asociadas a la QE de inducción
56 .
Terapia celular adoptiva
La terapia celular
adoptiva (ACT) es una inmunoterapia específica, que emplea linfocitos T
citotóxicos (TCD8+) con el fin de reconocer y eliminar células que
presentan marcadores o epítopos asociados a alteración o daño 29,31 .
Algunas de estas terapias incluyen terapias con linfocitos infiltrantes
tumorales (TIL), terapia de receptores de células T (RCT) modificados, terapia
de células T con receptor de antígeno quimérico (CAR-T) y terapia con
linfocitos citolíticos naturales (NK) 29,57 .
Inmunoterapia con
células CAR-T
La inmunoterapia CAR-T
surge como resultado de una convergencia entre la terapia celular adoptiva y la
terapia génica, donde los linfocitos T propios del paciente (autólogas) son
modificadas ex vivo mediante técnicas de ingeniería genética y biología
molecular; esto les permite a las células reconocer un Ag específico con mayor
exactitud 57–59 .
Desde la primera familia
de células CAR-T se han desarrollado múltiples generaciones posteriores, con
mejoras significativas cada una; sin embargo, en la actualidad la mayoría de
CAR-T aprobados por la FDA corresponden a los de 2da generación; mientras que
las CAR-T de tercera, cuarta y quinta generación (TRUKS) aun no cuentan con
autorización regulatoria y se encuentran en fases de estudio en busca de
mejorar su seguridad y eficacia antes de avanzar hacia una posible aprobación 60,61 .
Las CAR-T de segunda
generación son construidas a partir de la scFV de un mAb y consta de 4 regiones
importantes: dominio de reconocimiento de antígenos (scFv), espaciador (CD28,
CD8a), dominio transmembrana (estabilizador) (CD3-zeta, CD4, CD8 o CD28) y dominio
intracelular (dominios de señalización CD137, CD134, CD28 o CD27) 57 .
Un claro ejemplo de
CAR-T de segunda generación es el Tisagenlecleucel (Kymriah) dirigido a CD19,
aprobado por la FDA en 2017 en pacientes con LLA-B r/r menores a 25 años 57 .
Kymriah está formada por
la scFV de un mAb de origen animal, asociado al coestimulador CD137 (4-1BB). en
su dominio intracelular 62 . Tras
el reconocimiento del antígeno por parte del receptor quimérico CAR se activan
los dominios transmembrana CD3-zeta, mismo que aguas abajo activa diversas
rutas de señalización como Nf-kB, MAPK y NFAT. Seguidamente la señal
coestimuladora dirigida por 4-1BB permite a las CAR-T mejorar su proliferación
y durabilidad in vivo 63,64 .

Figura 2.
Mecanismo de acción de Tisagenlecleucel. Esquema del mecanismo de activación de
una célula CAR-T dirigida contra células tumorales que expresan el antígeno
CD19. La imagen muestra la interacción entre el receptor quimérico de antígeno
(CAR) anti-CD19 en la célula CAR-T y el antígeno CD19 presente en la célula
tumoral. El CAR incluye tres dominios principales: el dominio extracelular de
reconocimiento del antígeno, una región coestimuladora (4-1BB)., y el dominio
intracelular CD3zeta. Tras la unión a CD19, se activan rutas de señalización
intracelulares que incluyen NFAT, NF-κB y MAPK, promoviendo la proliferación,
persistencia y actividad citotóxica de la célula CAR-T.
El estudio multicéntrico de fase II (ELIANA) NCT02435849, el cual buscaba evaluar la eficacia y seguridad
de CTL019 (Tisagenlecleucel) en pacientes de 3-21 años con LLA-B r/r. Dentro
de este estudio se excluyeron a pacientes que fueron tratados con terapia
génica, anti CD19/CD3 y anti-CD19, EICH, enfermedad aislada del SNC, mujeres en
periodo de gestación, presencia de infecciones activas por VIH, hepatitis B o
C, pacientes con síndromes como el S. de Down, y únicamente se incluyó a
personas con expresión de CD19, con blastos ≥ 5%, esperanza de vida > 12
semanas y una buena funcionalidad sistémica 65 .
El ensayo clínico evidenció tasas de RC/RCi del 81%;
de los cuales aproximadamente el 95% presentaba negatividad de ERM. Además, se
evidenció una SLP y SG del 80% y 90% a los 6 meses y al año fueron del 59% y
76% en el orden establecido 65,66 .
Recientes actualizaciones del estudio ELIANA,
obtenidas luego de un seguimiento a lo largo de 3 años, revelaron datos
vigentes sobre la calidad de vida, eficacia y seguridad de los 75 pacientes del
estudio inicial. Las tasas de remisión global (RG) fueron del 82%, acompañada
de una SG del 63%, no se presentaron recaídas en el 58% y 52% de los pacientes
a los 2 y 3 años; además, a lo largo de los 3 años, no se registraron
complicaciones post transfusión distintas a las registradas en el primer
estudio (SLC; síndrome de liberación de citoquinas 77% y toxicidad neurológica
13%) 66 .
Este seguimiento también permitió evaluar riesgos a
largo plazo, en donde se evidenció que los pacientes sometidos a esta
inmunoterapia podían presentar una mayor probabilidad de desarrollar una
aplasia de células B, con un porcentaje del 71% entre el primer y segundo año
luego de la transfusión; también se pudo evidenciar una recuperación total de
las células B de los pacientes que respondieron al tratamiento a los 2 años y 11
meses. También por medio de cuestionarios estandarizados se logró evaluar la
calidad de vida (CV) de los pacientes pediátricos y adultos jóvenes luego del
tratamiento con Tisagenlecleucel y se obtuvo evidencia de una mejoría
progresiva a lo largo de 3 años, en donde no se reportaron EA nuevos capaces de
mermar los resultados obtenidos, esta efectividad fue identificada a partir de los
3 meses post-transfusión de CTL019 66 .
Los buenos resultados obtenidos en el estudio
ELIANA muestran una buena efectividad de la terapia con con células CAR-T a
corto y largo plazo incluso en pacientes que no han respondido a tratamientos
previos; sin embargo, la mayoría de la población tiene un acceso limitado a
estas tecnologías; es por este motivo que dentro de un marco de innovación
terapéutica se desarrolló ARI-0001 (CART19-BE-01) NCT03144583. Esta terapia está aprobada bajo Exención Hospitalaria y dentro de un ámbito
netamente académico, con el objetivo de cubrir necesidades médicas de pacientes
con trastornos oncohematológicos que presentan un acceso limitado a estos
enfoques terapéuticos. ARI-0001 un CAR-T de 2da generación mostró resultados
alentadores en un estudio en 53 pacientes con LLA-B r/r, con expresión de CD19,
presencia de una o dos recaídas incluso frente al THCM o no candidato para THCM
con edad entre los 3-68 años, ERM positiva, ECOG ≤ a 2, expectativa de vida de 3 meses o más. Los
pacientes que presentaban un diagnóstico de una segunda neoplasia
oncohematológica, compromiso del SNC grado 3, embarazo, infecciones por VIH,
hepatitis B o C, fallo multiorgánico, enfermedades cardíacas, hepaticas,
renales, neurológicas, endocrinas y pulmonares fueron excluidos del estudio 67 .
Los resultados de ARI-0001 presentaron una tasa RC
del 86%, ERM negativa del 88,6%, junto con una SLE a 12 meses de 50,9%,
mientras que a los 24 meses fue de 32,9%; la SG a 12 y 24 meses fue del 70,2% y
53,9% siguiendo el orden establecido. Dentro de los EA registrados,
predominaron el SLC y la neurotoxicidad; además se pudo evidenciar que la carga
tumoral (> 5% blastos en médula ósea) previo al inicio del tratamiento
estaba relacionado con mayor probabilidad de desarrollar SLC. Los datos
mostrados en este ensayo clínico permitieron la aprobación de CART19-BE-01 por
parte de la Agencia Española de Medicamentos y Productos Sanitarios (AEMPS) en
pacientes que superaban los 25 años a diferencia de Tisagenlecleucel 67,68 .
A pesar de los resultados de las terapias CAR-T
anti CD19 en humanos y su elevado potencial curativo ex vivo, esta terapia va
de la mano de una serie de complicaciones; una de las principales es el SLC que
se presenta en niños y adultos en un 75% y hasta en un 93% respectivamente 64,69 . Adicionalmente, las células T con CAR al
estar dirigidas a CD19 atacan a toda célula que presenta este Ag de superficie,
lo que se traduce en una destrucción no solo de células leucémicas, sino
también de células B sanas, generando a la larga una aplasia de células B, que
conlleva a una hipogammaglobulinemia que puede desembocar en infecciones
mortales 70 . La neurotoxicidad relacionado con el
síndrome de toxicidad mediado por ICANS puede generar complicaciones que van
desde la confusión y el delirio hasta un edema cerebral y convulsiones
mioclónicas; en conjunto estos EA reducen la eficacia de la terapia con CAR-T
dirigidos a CD19; sin embargo, estos EA han sido manejados con
corticoesteroides o bloqueadores de interleucinas como el tocilizumab (mAb),
mostrando buenos resultados 69 .
Otro de los factores que reducen el rendimiento de
la terapia anti-CD19 con CAR es el agotamiento celular prematuro de las CAR-T
en circulación; varios artículos 71–73 mencionan que este suceso guarda relación
con una alteración del microambiente tumoral debido a una sobreexpresión de
puntos de control inmunitario (ICI) como PD1, PDL1 y CTLA-4 que frenan la
actividad citotóxica de los LCD8+ 29,71–73 .
Por su parte, la evasión tumoral sigue siendo un
factor negativo importante en el tratamiento con células CAR-T dirigidas a
CD19, esto debido a la depleción antigénica de CD19 de la superficie de las
células leucémicas producto de mutaciones inducidas por tratamientos previos,
generando resistencia hasta en un 20% en pacientes transfundidos 5,69,74 . En este escenario, un estudio
realizado por Terry J. Fry y col. NCT02315612 74 empleó una terapia CAR-T dirigida a CD22. En
este ensayo clínico se intervino a 21 pacientes con un rango de edad entre 7 y
30 años; se incluyeron a pacientes con LLA-B con expresión de CD22 en el 80% o
más de células leucémicas, individuos con buena funcionalidad de sus órganos,
personas que habían recibido al menos 1 THCM y a aquellos que habían recibido
inmunoterapia previa con BsAbs o CAR-T dirigida a CD19. No se tomó en cuenta a
mujeres embarazadas, personas con compromiso de SNC, presencia de hiperleucocitosis
o EICH, infecciones por VIH, hepatitis B o C y presencia de otra neoplasia
oncohematológica.
Los resultados mostraron una tasa de RC del 73% a
una dosis mayor o igual a 1 × 106 de
CAR-T CD22/kg y una media de SLR de 6 meses; los principales eventos adversos
registrados fueron el SLC y aplasia de células B. Las recaídas que se
suscitaron fueron relacionadas con la pérdida de la expresión de CD22 debido a
mutaciones o alteración de la expresión de isoformas; sin embargo, se llegó a
la conclusión de que la verdadera causa de recaídas estaba ligada a
modificaciones de los niveles de la proteína CD22 por medio de procesos
reguladores que actúan posterior a la transcripción del ARNm 74 .
Por este motivo se están estudiando generaciones de
CAR-T dirigidas a múltiples dianas (CAR-T biespecíficos) 60,74 . Algunos estudios en humanos y ratones
evaluaron la efectividad y seguridad de un CAR-T biespecífico dirigido a
CD19/CD22; la teoría propone que esta terapia sea capaz de combatir a aquellas
células leucémicas que presenten CD19+/CD22- y viceversa
CD19-/CD22+, disminuyendo el riesgo de recaídas por la
depleción de antígenos 60,74,75 .
El estudio (AMELIA, EUDRA CT 2016-004680-39) NCT03289455 desarrolló y evaluó la
eficacia de AUTO3, una terapia dirigida a CD19/CD22 basado en la tecnología
CAR-T de segunda generación. En este estudio multicéntrico de fase II se
incluyeron a 23 pacientes (1 a 24 años) y únicamente 15 fueron transfundidos
con AUTO3. Los criterios de selección incluyeron exclusivamente a pacientes con
leucemia linfoblástica aguda de células B (LLA-B) refractaria o en recaída
(r/r) de alto riesgo, con al menos dos recaídas previas y expresión confirmada
de los antígenos CD19 o CD22; también se incluyeron individuos previamente
tratados con inmunoterapias dirigidas a estos marcadores. Entre los principales
criterios de exclusión figuraron la presencia de infecciones activas,
trastornos neurológicos significativos y recidiva extramedular 75 .
El estudio arrojó resultados de RC/RCi del 86% de
la mano de una SG a 1 año del 60% y una SLE del 32% en el mismo tiempo; además,
no se produjeron EA considerables relacionadas a la transfusión de AUTO3 75 .
Por otro lado, un reciente estudio de fase I
llevado a cabo por Hebei
Senlang Biotechnology NCT04572308 evaluó una terapia
basada en la tecnología CAR, pero esta vez dirigida al antígeno de superficie
CD7 (T NS7CAR) ubicado en las células T. Al igual que Tisagenlecleucel, T
NS7CAR está formado con un dominio intracelular CD3zeta asociado al
coestimulador 4-1BB 76 .
Este estudio incluyó a 20 pacientes, de los cuales
14 presentaban LLA-T r/r y el resto tenía linfoma linfoblástico de células T
(TLBL). En esta investigación se excluyeron a individuos que presentaban el
virus de hepatitis B y C activa, infecciones por sífilis o VIH y personas que
habían pasado por un THCM. Del 100% de pacientes solo 1 (LLA-T) no mostró RC y
la SG fue del 75% a lo largo de 18 meses; además, T NS7CAR fue bien tolerado ya
que la mayoría solo mostró SLC grado 1 como EA, el cual fue controlado con
tocilizumab 76 .

Tabla 4. Inmunoterapias aprobadas para la LLA.
mAbs: anticuerpos monoclonales, BsAbs: anticuerpos biespecíficos, ADC:
conjugados anticuerpo-fármaco, QE: quimioterapia estándar, CAR-T: células T con
receptor de antígeno quimérico, r/r: resistente o refractario, SLC: síndrome de
liberación de citoquinas, SLT: síndrome de lísis tumoral, ICANS: síndrome de
neurotoxicidad asociado a células efectoras,
Desafíos de la Inmunoterapia
La inmunoterapia ha demostrado ser una herramienta
prometedora en el abordaje clínico de la LLA, como lo demuestran múltiples
ensayos clínicos; sin embargo, esta terapia aún presenta varias limitaciones.
Las inmunoterapias dirigidas a CD19, CD20 y CD22 propios
de la LLA de células B presentan una gran barrera, como lo es la depleción antigénica
de marcadores de superficie, además, el ambiente tumoral desfavorable disminuye
la efectividad de estas terapias 5,74 . En el mismo contexto se puede evidenciar un
limitado número de enfoques terapéuticos aparte de la QE capaces de emplearse
en el tratamiento de la LLA de células T, lo cual ha llevado a los
investigadores a incorporar combinaciones terapéuticas procedentes de
tratamientos dirigidos a otras neoplasias hematológicas; por lo cual la
búsqueda de nuevas dianas tanto en la LLA-B así como en la LLA-T debería ser el
objetivo principal de nuevos estudios; un claro ejemplo sería el desarrollo de
terapias dirigidas al antígeno de maduración de linfocitos B (BCMA) 50,77 .
Aunque en la mayoría de los estudios los principales
efectos adversos relacionados con la inmunoterapia han sido de alguna u otra
forma controlados mediante terapias farmacológicas de soporte, estos aún son una
gran limitante, ya que algunos EA como el síndrome de liberación de citoquinas,
síndrome de neurotoxicidad, síndrome de lisis tumoral, hipogammaglobulinemia e
infecciones siguen siendo recurrentes en la mayoría de pacientes, lo cual
conlleva a una reducción en la longevidad post tratamiento de estos. Por otra
parte, los efectos a largo plazo de estas terapias aún son desconocidos ya que,
en la mayoría de los estudios, el monitoreo prolongado no supera los 5 años, ya
sea por el deceso de los pacientes, remisiones poco duraderas o recaídas; sin embargo,
artículos mencionan que inmunoterapias como las CAR-T pueden desencadenar a
largo plazo otras enfermedades como leucemia mieloide aguda o síndromes
mielodisplásicos 77 . También se ha evidenciado que la gravedad
del SLC va más allá de una complicación común ya que se ha visto que puede generar
otras patologías como rabdomiólisis, artritis, oclusión cardíaca, daños a nivel
de la retina, neurotoxicidad, entre otros 77 .
Todos los ensayos clínicos enfocados en evaluar las
distintas inmunoterapias citados en este artículo están limitados en gran
medida por los criterios de inclusión y exclusión, lo que reduce el acceso a la
diversidad de la población real, mostrando datos que no se podría extrapolar a
escenarios en el contexto práctico; un claro ejemplo de lo mencionado es la
exclusión de personas con síndromes como el de Down, Shwachman, entre otros y
mujeres en etapa de gestación en todos los estudios planteados. Aunque la
frecuencia con la que la LLA se presenta en estos grupos de población es
mínima, su aparición es posible e implica un abordaje terapéutico más complejo;
varios reportes de casos han mostrado evidencia de lo mencionado, en donde los
pacientes han sido tratados únicamente con QE modificada acorde a las características
clínicas de cada uno de ellos 78,79 .
Además, la implementación de estos enfoques terapéuticos se ve afectado por
la falta de una regulación estandarizada que permita su uso masivo y accesible para
la población general, el factor
económico también es una de las barreras para el desarrollo de estas terapias.
La terapia con células CAR-T, según estimaciones entre el coste de producción,
tratamientos de rescate e intervenciones post transfusión frente a los posibles
EA, oscila entre los 500000 dólares 69,80 .
CONCLUSIONES
Inmunoterapias
como el Blinatumomab, Inotuzumab ozogamicina y Tisagenlecleucel han sido
probados en varios estudios; mismos que han proporcionado una base sólida de
evidencia, estableciendo su eficacia, seguridad y aprobación por la FDA para el
tratamiento de la leucemia linfocítica aguda. Aunque el desarrolo de estas
terapias ha revolucionado el abordaje terapéutico de la LLA, sus aplicaciones
se ven limitadas por eventos adversos como el síndrome de neurotoxicidad y
síndrome de liberación de citoquinas, además de barreras regulatorias en su uso
y elevados costos.
En la
actualidad,
la mayoría de estas terapias son utilizadas en segunda e incluso tercera línea
de tratamiento, posterior a la QE o trasplantes hematopoyético de células madre; sin embargo las perspectivas
futuras en el manejo clínico de la LLA sugieren que la QE e inmunoterapia sean
utilizadas en conjunto durante el tratamiento de inducción, en etapas más
tempranas de la enfermedad; con el objetivo de obtener tasas de remisión
completa más elevadas, minimizar los eventos adversos y reducir la incidencia de
recaídas asociadas a la resistencia adquirida y a la falta de respuesta inicial
al tratamiento.
A
pesar de estos avances, es probable que un porcentaje de pacientes continúe
experimentando recaídas, lo que subraya la necesidad de terapias adicionales,
como las células CAR-T. En este contexto, las futuras generaciones de CAR-T,
como los CAR-T biespecíficos y los TRUCKs, ofrecen un gran potencial para
mejorar los resultados, al abordar tanto la evasión tumoral como los efectos
secundarios, brindando nuevas opciones terapéuticas para aquellos con
enfermedad refractaria o recurrente; no obstante el desarrollo de tecnologías
más específicas implica un mayor costo de producción. Por ello, estas
estrategias terapéuticas requieren del apoyo de políticas de salud pública que
impulsen el desarrollo y factibilidad en el acceso a las mismas.
El futuro de la
inmunoterapia para la leucemia linfocítica aguda (LLA) estará condicionado no
solo por avances tecnológicos, sino también por un enfoque integral y
multidisciplinario. Esto incluirá la optimización de combinaciones
terapéuticas, el diseño de estrategias más efectivas para prevenir y gestionar
los efectos adversos y la resistencia tumoral, así como la implementación de
políticas de cooperación entre los sectores público y privado. Este último
aspecto será crucial para garantizar el financiamiento sostenible y el acceso
equitativo a estos tratamientos innovadores, promoviendo su disponibilidad para
una población más amplia.
Materiales
suplementarios: No aplica
Contribuciones
de los autores: Diseño del trabajo, VM; Recolección de datos, VM; Análisis de datos, VM;
Revisión Bibliográfica, VM y DR; Preparación del manuscrito, VM y DR; Revisión
final, VM y DR
Financiación: Este artículo no recibió financiación
externa.
Declaración
del Comité de Revisión Institucional: No aplica
Declaración
de consentimiento informado: No aplica
Declaración de disponibilidad de datos: No aplica
Agradecimiento: No aplica
Conflicto de intereses: Los autores declaran no tener ningún
conflicto de intereses
REFERENCIAS
1. Instituto Nacional del
Cáncer. Tratamiento de la leucemia linfoblástica aguda (PDQ®)-Versión para profesionales
de salud. Estados Unidos; 2024 Jul. Available from:
https://www.cancer.gov/espanol/tipos/leucemia/pro/tratamiento-all-adulto-pdq
2.
Rodgers GP, Young NS. Bethesda.
Manual de hematologia clinica. 4th ed. la Ciudad Condal, España: Lippincott
Williams & Wilkins; 2019.
3.
Kaushansky K Prchal JT Levi MM
Press OW Burns LJ et al. LMA. Williams manual of hematology, eighth edition.
8th ed. New York: McGraw-Hill Education/Medical; 2011.
4.
PETHEMA. PROTOCOLO PARA
EL TRATAMIENTO DE LA LEUCEMIA AGUDA LINFOBLASTICA BCR::ABL1
NEGATIVA EN ADULTOS. 2019. Available from:
https://www.fundacionpethema.es/sites/default/files/protocolos/Protocolo%20LAL_2019_febrero%202023.pdf
5.
Jabbour E, Short NJ, Jain N,
Haddad FG, Welch MA, Ravandi F, et al. The evolution of acute lymphoblastic
leukemia research and therapy at MD Anderson over four
decades. J Hematol Oncol. 2023;16(1):22. doi: 10.1186/s13045-023-01409-5
6.
Arber DA, Orazi A, Hasserjian R,
Thiele J, Borowitz MJ, Le Beau MM, et al. The 2016 revision to the World
Health Organization classification of myeloid neoplasms and acute leukemia.
Vol. 127, Blood. American Society of Hematology; 2016. p. 2391–405. doi:
10.1182/blood-2016-03-643544
7.
Arber DA, Orazi A, Hasserjian RP,
Borowitz MJ, Calvo KR, Kvasnicka H-M, et al. International Consensus
Classification of Myeloid Neoplasms and Acute Leukemias: integrating
morphologic, clinical, and genomic data. Blood. 2022;140(11):1200–28. doi:
10.1182/blood.2022015850
8.
American Cancer Society. What Is
Acute Lymphocytic Leukemia (ALL)? About Acute Lymphocytic Leukemia (ALL).
United States of American ; 2018 Oct. [accessed 10 Oct 2024] Available from:
https://www.cancer.org/cancer/types/acute-lymphocytic-leukemia/about/key-statistics.html
9. Goldman L, Ausiello DA,
Schafer AI. Goldman-Cecil. Tratado de Medicina Interna. 26th ed.
Elsevier; 2021.
10.
Aureli A, Marziani B, Venditti A,
Sconocchia T, Sconocchia G. Acute lymphoblastic leukemia immunotherapy
treatment: Now, next, and beyond. Cancers (Basel). 2023;15(13). doi:
10.3390/cancers15133346
11.
Marks DI, Rowntree C. Review Series
T-CELL MALIGNANCIES Management of adults with T-cell lymphoblastic leukemia. Blood.
2017;129(9):1134–42. doi: 10.1182/blood-2016-07
12. Dorantes-Acosta E,
Medina-Sanson A, Dávila-Ornelas B Y Briceida López-Martínez K. Gaceta Mexicana
de Oncología. 2013;12(3):136-142 Clasiicación inmunológica de las leucemias
agudas linfoblásticas del Hospital Infantil de México Federico Gómez, de
acuerdo al EGIL (European Group for the Immunological Classiication of
Leukemia). 2013.
Available from: www.elsevier.es
13.
Brown PA, Shah B, Advani A, Aoun P,
Boyer MW, Burke PW, et al. Acute Lymphoblastic Leukemia, version 2.2021, NCCN
clinical practice Guidelines in oncology. J Natl Compr
Canc Netw. 2021;19(9):1079–109. doi: 10.6004/jnccn.2021.0042
14.
Mullighan CG. Molecular genetics of
B-precursor acute lymphoblastic leukemia. Vol. 122, Journal of Clinical
Investigation. 2012. p. 3407–15. doi: 10.1172/JCI61203
15.
George B, Chan KH, Rios A. Early
T-cell precursor acute lymphoblastic leukemia: diagnostic pitfalls, genomic
alteration, novel therapeutics, and minimal residual disease monitoring.
Frontiers in Hematology. 2024 Oct 29;3. Available from: https://www.frontiersin.org/articles/10.3389/frhem.2024.1463410/full
16. Ministerio de Salud de
Chile. PROTOCOLO CLÍNICO LEUCEMIA LINFOBLÁSTICA AGUDA PHILADELPHIA POSITIVO EN
MAYORES DE 15 AÑOS. 2020. [accessed 13 Oct 2024] Available from:
https://www.sochihem.cl/site/docs/PROTOCOLO_MINSAL1.pdf
17. Rosales C. Adaptación del
esquema IDA-FLAG en el Instituto Nacional de Cancerología: experiencia
valiosa. Revista Colombiana de Cancerología. 2014 Jun;18(2):51–2. doi: 10.1016/j.rccan.2014.07.001
18. Agencia Española de
Medicamentos y Productos Sanitarios. Informe de Posicionamiento
Terapéutico de pegaspargasa (Oncaspar®) en Leucemia Aguda Linfoblástica.
2017.
[accessed 14 Oct 2024] Available from:
https://www.aemps.gob.es/medicamentosUsoHumano/informesPublicos/docs/IPT-pegaspargasa-Oncaspar-LAL.pdf
19. Domínguez Senín L, Rodríguez
Rodríguez JN, Garrido Martínez MT, Sánchez Argáiz M, Martín Chacón E.
Efectividad y seguridad del régimen FLAG-IDA en leucemias agudas resistentes o
recidivantes. Farmacia Hospitalaria. 2012 Jul;36(4):261–7. doi: 10.1016/j.farma.2011.05.002
20. Ramos-Peñafiel CO,
Martínez-Tovar A, Olarte-Carrillo I, Castellanos-Sinco H, Martínez-Murillo C,
León-González G, et al. Experiencia del tratamiento de la leucemia linfoide
aguda en recaída en el Hospital General de México. Revista Médica del Hospital
General de México. 2010;73(4):263–7. Available from:
https://www.elsevier.es/en-revista-revista-medica-del-hospital-general-325-articulo-experiencia-del-tratamiento-leucemia-linfoide-X0185106310903097
21. Soto NR, Larrea MM, Perea
MP, Gomero LA, Altamirano CA, Zapata RE, et al. Clinical practice guideline for the
management of patients with acute lymphoblastic leukemia in Peruvian Social
Security (EsSalud). Acta Medica Peruana. 2021 Apr 1;38(1):64–78. doi:
10.35663/AMP.2021.381.1038
22. Luz-Aida Rey-Caro, Pinzón P,
Cruz-Rodríguez N. Mecanismos moleculares emergentes y células madre leucémicas
en la quimiorresistencia de tumores hematológicos. Rev Univ Ind Santander, Salud.
2020;52(2). doi: https://doi.org/10.18273/revsal.v52n2-2020007
23. Astudillo-de la Vega H,
Erika R-G, Jorge M-C, Francisco Javier O-C. El papel de la quimiorresistencia
en los tumores sólidos. Gaceta Mexicana de Oncología. 2010;9(3):117–26. [accessed 24 Nov
2024] Available from:
https://www.elsevier.es/es-revista-gaceta-mexicana-oncologia-305-articulo-el-papel-quimiorresistencia-tumores-solidos-X1665920110543914
24. Cuta Hernandez E,
Bernal-Estévez DA, Cruz Baquero CA. Enfermedad mínima residual por citometría
de flujo en pacientes con leucemia linfoblástica aguda. Nova. 2022 Dec
22;20(39). doi: 10.22490/24629448.6593
25.
Saygin C, Cannova J, Stock W, Muffly
L. Measurable residual disease in acute lymphoblastic leukemia: methods and
clinical context in adult patients. Haematologica. 2022 Dec
1;107(12):2783–93. doi: 10.3324/haematol.2022.280638
26. Leukemia & Lyphoma
Society. Enfermedad residual medible. Vol. 35. 2022. [accessed 20 Nov
2024] Available from:
https://www.lls.org/sites/default/files/2022-08/FS35S_MRD_2022_spanish.pdf
27.
Short NJ, Kantarjian H, Ravandi F,
Konopleva M, Jain N, Kanagal-Shamanna R, et al. High-sensitivity
next-generation sequencing MRD assessment in ALL identifies patients at very
low risk of relapse. Blood Adv. 2022 Jul 12;6(13):4006–14. doi:
10.1182/bloodadvances.2022007378
28. Ramos-Peñafiel CO,
Martínez-Murillo C, Pérez-Sámano D, Terreros-Palacios C, Gallardo-Rodríguez
AG, Olarte-Carrillo I, et al. Opciones para el tratamiento de la recaída en
leucemia linfoblástica aguda. Revisión de tema. Revista Médicas UIS. 2024 Apr
23;37(1). doi: 10.18273/revmed.v37n1-2024008
29.
Restifo NP, Dudley ME, Rosenberg SA.
Adoptive immunotherapy for cancer: harnessing the T cell response. Nat Rev
Immunol. 2012;12(4):269–81. doi: 10.1038/nri3191
30.
Wei J, Yang Y, Wang G, Liu M.
Current landscape and future directions of bispecific antibodies in cancer
immunotherapy. Vol. 13, Frontiers in Immunology. Frontiers Media S.A.; 2022.
doi: 10.3389/fimmu.2022.1035276
31.
Rui R, Zhou L, He S. Cancer
immunotherapies: advances and bottlenecks. Front Immunol. 2023;14. doi:
10.3389/fimmu.2023.1212476
32.
Foltz IN, Karow M, Wasserman SM.
Evolution and emergence of therapeutic monoclonal antibodies what
cardiologists need to know. Circulation. 2013 Jun 4;127(22):2222–30. doi:
10.1161/CIRCULATIONAHA.113.002033
33.
Carvajal B, Carrillo H, Ysmael-Acle
Sánchez G, Román M, José J, semestral P, et al. ANTICUERPOS MONOCLONALES
BIESPECÍFICOS: DESARROLLO, PRODUCCIÓN Y ANTICANCERÍGENA. 2019 Apr
25;13(1). Available from: www.revistamedica.ucr.ac.cr
34.
Malik B, Ghatol A. Understanding How
Monoclonal Antibodies Work. In: StatPearls. Treasure Island (FL): StatPearls
Publishing; 2024. [accessed 24 Nov 2024] Available from:
https://www.ncbi.nlm.nih.gov/books/NBK572118/
35. Quintero C, Pelegrina L,
Miras G, Moreno L, Sánchez F. ANTICUERPOS MONOCLONALES: estructura, desarrollo
y usos terapéuticos. Primera edición. Universidad Juan Agustín Maza, editor.
Argentina: Universidad Juan Agustín Maza; 2022. 16 p. [accessed 20 Oct 2024]
Available from:
https://repositorio.umaza.edu.ar/bitstream/handle/00261/3193/Monograf%C3%ADa%20de%20Anticuerpos%20Monoclonales%20-%20Biotecnolog%C3%ADa%20%281%29.pdf?sequence=1&isAllowed=y
36.
Beck Alain, Wurch Thierry, Bailly
Christian, Corvaia Nathalie. Strategies and challenges for the next generation
of therapeutic antibodies. Nat Rev Immunol. 2010;10(5):345–52. doi:
https://doi.org/10.1038/nri2747
37.
Jabbour E, Kantarjian H.
Immunotherapy in adult acute lymphoblastic leukemia: the role of
monoclonal antibodies. Blood Adv. 2016 Dec 27;1(3):260–4. doi:
10.1182/bloodadvances.2016000042
38.
Shang Y, Zhou F. Current Advances in
Immunotherapy for Acute Leukemia: An Overview of Antibody, Chimeric Antigen
Receptor, Immune Checkpoint, and Natural Killer. Vol. 9, Frontiers in
Oncology. Frontiers Media S.A.; 2019. doi: 10.3389/fonc.2019.00917
39. Loor Izquierdo J, Vélez Laaz
MA, Loayza Robles KA, Quiroga Sabando AI, García Palacios K. Efectividad de Rituximab
en pacientes con leucemia linfoblástica y su relación con el número de
infecciones obtenidas durante su primer año de tratamiento. Anatomía Digital.
2024 Mar 22;7(1.3):99–111. doi: 10.33262/anatomiadigital.v7i1.3.2955
40. O’Dwyer KM. Rituximab in B-ALL: How
much and for whom? The Hematologist. 2022;19(4). doi:
10.1182/hem.v19.4.2022414
41.
Clifton-Hadley L, Lawrie E, Patrick
P, Smith P, Aguiar M, Bailey KE, et al. Addition of four doses of Rituximab to
standard induction chemotherapy in adult patients with precursor B-cell acute
lymphoblastic leukaemia (UKALL14): a phase 3, multicentre, randomised
controlled trial. Vol. 9, Articles Lancet Haematol. 2022. Available from:
www.thelancet.com/haematology
42.
Rodriguez-Rodriguez S,
Rios Olais FA, Mora A, Ramos Peñafiel CO, Urbalejo Ceniceros VI, Lopez-Garcia
YK, et al. The Impact of
Adding Rituximab to the Standard Chemotherapy + TKI Regimen in Adults with
Philadelphia-Positive B Acute Lymphoblastic Leukemia: A Multicenter
Retrospective Study. Blood. 2023 Nov 2;142(Supplement 1):4204–4204. doi:
10.1182/blood-2023-186378
43. Toscano Bermejo Á, López
Lázaro M. INHIBIDORES DE PUNTOS DE CONTROL INMUNITARIO EN LA TERAPIA DEL
CÁNCER [Tésis]. España: Universidad de Sevilla; 2021. [accessed 13 Nov 2024]
Available from: https://hdl.handle.net/11441/132557
44. Ortega Parres D, Caparrós
Cayuela E. Nuevos tratamientos terapéuticos en leucemia [Tesis]. España:
Universidad Miguel Hernández; 2024. [accessed 14 Nov 2024] Available from:
https://hdl.handle.net/11000/32765
45. Ma J, Mo Y, Tang M, Shen J,
Qi Y, Zhao W, et al. Bispecific Antibodies: From Research to
Clinical Application. Vol. 12, Frontiers in Immunology. Frontiers Media S.A.;
2021. doi: 10.3389/fimmu.2021.626616
46. Agencia Española de
Medicamentos y Productos Sanitarios. Informe de Posicionamiento Terapéutico de
Blinatumomab (Blincyto) en leucemia linfoblástica aguda con cromosoma
Philadelphia negativo en situación de refractariedad o en recaída. España; 2017
Nov. [accessed 4 Nov 2024] Available from:
https://www.aemps.gob.es/medicamentosUsoHumano/informesPublicos/docs/IPT-Blinatumomab-Blincyto-LAL.pdf
47. Brown PA, Ji L, Xu X,
Devidas M, Hogan LE, Borowitz MJ, et al. Effect of postreinduction therapy
consolidation with Blinatumomab vs chemotherapy on
disease-free survival in children, adolescents, and young
adults with first relapse of B-cell acute lymphoblastic leukemia: A
randomized clinical trial: A randomized clinical trial. JAMA:
the journal of the American Medical Association. 2021;325(9):833–42. doi:
10.1001/jama.2021.0669
48. Hogan LE, Brown PA, Ji L, Xu
X, Devidas M, Bhatla T, et al. Children’s Oncology Group AALL1331: Phase III
Trial of Blinatumomab in Children, Adolescents, and Young Adults with Low-Risk
B-Cell ALL in First Relapse. Journal of Clinical Oncology. 2023 Sep 1;41(25):4118–29.
doi: 10.1200/JCO.22.02200
49. Melgarejo-Rubio G,
Pérez-Tapia SM, Medina-Rivero E, Velasco-Velázquez MA. Anticuerpos conjugados
a fármaco: la nueva generación de terapias biotecnológicas contra el cáncer. Gac Med Mex.
2020 Jun 1;156(3). doi: 10.24875/gmm.20005572
50.
Stokke JL, Bhojwani D. Antibody–drug
conjugates for the treatment of acute pediatric leukemia. Vol. 10,
Journal of Clinical Medicine. MDPI; 2021. doi: 10.3390/jcm10163556
51. Agencia Española de
Medicamentos y Productos Sanitarios. Informe de Posicionamiento Terapéutico de
Inotuzumab ozogamicina (Besponsa®) en Leucemia Linfoblástica
Aguda. España; 2019
Jul. [accessed 6 Nov 2024] Available from:
https://www.aemps.gob.es/medicamentosUsoHumano/informesPublicos/docs/IPT-Inotuzumab-ozogamicina-Besponsa-LLA.pdf
52.
Stelljes M, Advani AS, DeAngelo DJ,
Wang T, Neuhof A, Vandendries E, et al. Time to First Subsequent Salvage
Therapy in Patients With Relapsed/Refractory Acute Lymphoblastic Leukemia
Treated With Inotuzumab Ozogamicin in the Phase III INO-VATE Trial. Clin
Lymphoma Myeloma Leuk. 2022 Sep 1;22(9):e836–43. doi:
10.1016/j.clml.2022.04.022
53.
Stock W, Martinelli G, Stelljes M,
DeAngelo DJ, Gökbuget N, Advani AS, et al. Efficacy of Inotuzumab ozogamicin
in patients with Philadelphia chromosome–positive relapsed/refractory acute
lymphoblastic leukemia. Cancer. 2021 Mar 15;127(6):905–13. doi:
10.1002/cncr.33321
54.
Shi H, Yang F, Cao M, Xu T, Zheng P,
Guo Y, et al. Daratumumab and venetoclax combined with CAGE for late R/R
T-ALL/LBL patients: Single-arm, open-label, phase I study. Ann Hematol. 2024
Aug 1;103(8):2993–3004. doi: 10.1007/s00277-024-05775-z
55.
Webster J, Luskin MR, Prince GT,
DeZern AE, DeAngelo DJ, Levis MJ, et al. Blinatumomab in Combination with
Immune Checkpoint Inhibitors of PD-1 and CTLA-4 in Adult Patients with
Relapsed/Refractory (R/R) CD19 Positive B-Cell Acute Lymphoblastic Leukemia
(ALL): Preliminary Results of a Phase I Study. Blood. 2018 Nov
29;132(Supplement 1):557–557. doi: 10.1182/blood-2018-99-111845
56.
Jabbour E, Short NJ, Jain N, Huang
X, Montalban-Bravo G, Banerjee P, et al. Ponatinib and Blinatumomab for
Philadelphia chromosome-positive acute lymphoblastic leukaemia: a US,
single-centre, single-arm, phase 2 trial. Lancet Haematol. 2023 Jan
1;10(1):e24–34. doi: 10.1016/S2352-3026(22)00319-2
57. Ahmad U, Khan Z, Ualiyeva D,
Amissah OB, Noor Z, Khan A, et al. Chimeric antigen receptor T cell structure,
its manufacturing, and related toxicities; A comprehensive review. Vol. 4,
Advances in Cancer Biology - Metastasis. Elsevier Inc.; 2022. doi:
10.1016/j.adcanc.2022.100035
58. Burgaleta Alonso de Ozalla
C. Visión actual de la terapia con células CAR-T. Revista de Investigación y
Educación en Ciencias de la Salud (RIECS). 2022;7(1). doi:
10.37536/riecs.2022.7.1.312
59.
Xu X, Huang S, Xiao X, Sun Q, Liang
X, Chen S, et al. Challenges and Clinical Strategies of CAR T-Cell Therapy for
Acute Lymphoblastic Leukemia: Overview and Developments. Vol. 11, Frontiers in
Immunology. Frontiers Media S.A.; 2021. doi: 10.3389/fimmu.2020.569117
60.
Tomasik J, Jasiński M, Basak GW.
Next generations of CAR-T cells - new therapeutic opportunities in hematology?
Vol. 13, Frontiers in Immunology. Frontiers Media S.A.; 2022. doi:
10.3389/fimmu.2022.1034707
61.
Tahmasebi S, Elahi R, Khosh E,
Esmaeilzadeh A. Programmable and multi-targeted CARs: a new breakthrough in
cancer CAR-T cell therapy. Vol. 23, Clinical and Translational Oncology.
Springer Science and Business Media Deutschland GmbH; 2021. p. 1003–19. doi:
10.1007/s12094-020-02490-9
62. Agencia Española de
Medicamentos y Productos Sanitarios. Informe de Posicionamiento Terapéutico de
Tisagenlecleucel (Kymriah®) en el tratamiento de pacientes pediátricos y
adultos hasta 25 años con leucemia linfoblástica aguda de células B
refractaria, en recaída post-trasplante, o en segunda recaída o posterior; y
de pacientes adultos con linfoma difuso de células grandes B
recaído/refractario tras dos o más líneas de tratamiento sistémico. España; 2019
Feb. [accessed 24 Nov 2024] Available from:
https://www.aemps.gob.es/medicamentosUsoHumano/informesPublicos/docs/IPT-Tisagenlecleucel-kymriah-LAL-LCGB.pdf
63.
Van Der Stegen SJC, Hamieh M,
Sadelain M. The pharmacology of second-generation chimeric antigen receptors.
Vol. 14, Nature Reviews Drug Discovery. Nature Publishing Group; 2015. p.
499–509. doi: 10.1038/nrd4597
64.
Vairy S, Garcia JL, Teira P,
Bittencourt H. CTL019 (Tisagenlecleucel): CAR-T therapy for relapsed and
refractory B-cell acute lymphoblastic leukemia. Vol. 12, Drug Design,
Development and Therapy. Dove Medical Press Ltd.; 2018. p. 3885–98. doi:
10.2147/DDDT.S138765
65.
Maude SL, Laetsch TW, Buechner J,
Rives S, Boyer M, Bittencourt H, et al. Tisagenlecleucel in Children and Young
Adults with B-Cell Lymphoblastic Leukemia. New England Journal of Medicine.
2018 Feb;378(5):439–48. doi: 10.1056/nejmoa1709866
66.
Laetsch TW, Maude SL, Rives S,
Hiramatsu H, Bittencourt H, Bader P, et al. Three-Year Update of Tisagenlecleucel
in Pediatric and Young Adult Patients With Relapsed/Refractory Acute
Lymphoblastic Leukemia in the ELIANA Trial. J Clin Oncol.
2022;41:1664–9. doi: 10.1200/JCO.22.00642
67. Aguilar Concepción D,
Bermúdez Rodríguez A. Inmunoterapia en la leucemia linfoblástica aguda: de los
anticuerpos bioespecíficos a las células CAR-T. Universidad de Cantabria. 2022
Jun 8;34. [accessed 2 Jul 2024] Available from:
http://hdl.handle.net/10902/25738
68. Ortiz-Maldonado V, Rives S,
Español-Rego M, Alonso-Saladrigues A, Montoro M, Magnano L, et al. Factors
associated with the clinical outcome of patients with relapsed/refractory CD19
+ acute lymphoblastic leukemia treated with ARI-0001 CART19-cell therapy. Vol.
9, Journal for ImmunoTherapy of Cancer. BMJ Publishing Group; 2021. doi:
10.1136/jitc-2021-003644
69.
Almaeen AH, Abouelkheir M. CAR
T-Cells in Acute Lymphoblastic Leukemia: Current Status and Future Prospects.
Vol. 11, Biomedicines. Multidisciplinary Digital Publishing Institute (MDPI);
2023. doi: 10.3390/biomedicines11102693
70.
Fischer JW. CAR-T Cell Therapy:
Mechanism, Management, and Mitigation of Inflammatory Toxicities. Vol. 12,
Frontiers in Immunology. Frontiers Media S.A.; 2021. doi:
10.3389/fimmu.2021.693016
71.
Li AM, Hucks GE, Dinofia AM, Seif
AE, Teachey DT, Baniewicz D, et al. Checkpoint Inhibitors Augment
CD19-Directed Chimeric Antigen Receptor (CAR) T Cell Therapy in Relapsed
B-Cell Acute Lymphoblastic Leukemia. Blood. 2018 Nov 29;132(Supplement
1):556–556. doi: 10.1182/blood-2018-99-112572
72.
Shah NN, Fry TJ. Mechanisms of
resistance to CAR T cell therapy. Vol. 16, Nature Reviews Clinical Oncology.
Nature Publishing Group; 2019. p. 372–85. doi: 10.1038/s41571-019-0184-6
73.
Levstek L, Janžič L, Ihan A, Kopitar
AN. Biomarkers for prediction of CAR T therapy outcomes: current and future
perspectives. Vol. 15, Frontiers in Immunology. Frontiers Media SA; 2024. doi:
10.3389/fimmu.2024.1378944
74.
Fry TJ, Shah NN, Orentas RJ,
Stetler-Stevenson M, Yuan CM, Ramakrishna S, et al. CD22-targeted CAR T cells
induce remission in B-ALL that is naive or resistant to CD19-targeted CAR
immunotherapy. Nat Med. 2018 Jan 1;24(1):20–8. doi: 10.1038/nm.4441
75.
Cordoba S, Onuoha S, Thomas S,
Pignataro DS, Hough R, Ghorashian S, et al. CAR T cells with dual targeting of
CD19 and CD22 in pediatric and young adult patients with relapsed or
refractory B cell acute lymphoblastic leukemia: a phase 1 trial. Nat Med. 2021
Oct 1;27(10):1797–805. doi: 10.1038/s41591-021-01497-1
76.
Lu P, Liu Y, Yang J, Zhang X, Yang
X, Wang H, et al. Naturally selected CD7 CAR-T therapy without genetic
manipulations for. Blood. 2022;140(4):321–34. doi: 10.1182/blood.2021014498
77.
Müller A. Rare Adverse Events of CAR
T-Cell Therapy. Vol. 19, Healthbook TIMES Oncology Hematology. The HealthBook
Company Ltd; 2024. p. 42–9. doi: 10.36000/HBT.OH.2024.19.138
78. Montenegro R B, Campbell B
M, Rodríguez Z N. Leucemia linfoblástica aguda en pacientes portadores de
síndrome de Down. Rev
Chil Pediatr. 2012;83(1):58–67. doi: 10.4067/s0370-41062012000100007
79.
Nadeem S, Elahi E, Iftikhar I, Umar
S, Ahsan B, Ahmad U, et al. Management of Acute Lymphoblastic Leukemia During
Pregnancy: A Case Report and Review of the Literature. Cureus. 2024 Jan 18;
doi: 10.7759/cureus.52489
80.
Lin JK, Lerman BJ, Barnes JI,
Boursiquot BC, Jin Tan Y, Robinson AQ, et al. Cost Effectiveness of Chimeric
Antigen Receptor T-Cell Therapy in Relapsed or Refractory Pediatric B-Cell
Acute Lymphoblastic Leukemia. J Clin Oncol. 2018;36:3192–202. doi: 10.1200/JCO.2018.79.0642
Received: November 10, 2024 / Accepted: December 19, 2025 / Published:
March 15, 2025
Citation: Moreta Moreta VS, Rosero Freire DA. Avances en
inmunoterapia para leucemia linfocítica aguda: integración de terapias con
células car-T y otras estrategias inmunológicas. Bionatura
Journal. 2025;2 (1):15. doi: 10.70099/BJ/2025.02.01.15
Additional information Correspondence should be addressed to da.roserof@uta.edu.ec
Peer review information. Bionatura thanks anonymous reviewer(s) for their
contribution to the peer review of this work using https://reviewerlocator.webofscience.com/
ISSN.3020-7886
All articles published by Bionatura Journal are made
freely and permanently accessible online immediately upon publication, without
subscription charges or registration barriers.
Publisher's Note: Bionatura Journal stays neutral concerning
jurisdictional claims in published maps and institutional affiliations.
Copyright: © 2024 by the authors. They were submitted for possible open-access
publication under the terms and conditions of the Creative Commons Attribution
(CC BY) license (https://creativecommons.org/licenses/by/4.0/).




